人体胚胎发生
【案例导入】
患者,女,26岁,已婚,现停经55天,3天前开始有少量断续阴道流血,昨日开始右下腹轻痛,今晨加强,呕吐两次。妇查:子宫口闭,宫颈举痛(+),子宫前倾前屈,较正常稍大,软,子宫右侧可触及拇指大小较软之块状物,尿HCG可疑阳性,后穹隆穿刺抽出10ml不凝血液。Hb75g/L,血压75/45mmHg。考虑为输卵管妊娠破裂。
思考:
1.正常受精部位在哪里?
2.何为宫外孕?宫外孕常见的部位有哪些?
人体胚胎学(human embryology)是研究人体出生前发生、发育过程及其规律的学科。其研究内容包括生殖细胞发生、受精、胚胎发育、胚胎与母体的关系及先天畸形等。人体胚胎发生过程始于受精,终止于胎儿出生,在母体子宫中发育经历38周(约266天)。整个过程可分为两个时期:胚期(embryonic period),从受精开始至第8周末的人胚胎早期发育,此期人胚发育、分化较快,形态变化较大,容易受内、外环境因素的影响,造成流产或引起胎儿发育异常;胎期(fetal period),从第9周至出生,此期胎儿逐渐长大,各器官、系统相继发育分化。
一、生殖细胞与受精
(一)生殖细胞
生殖细胞(germ cell)又称起配子(gamete),包括精子和卵子,均为单倍体细胞,即仅有23条染色钵,其中一条是性染色体。
1.精子(spermatozoon) 精子产生于在睾丸,在附睾中贮存并发育成熟。精液内的精子虽具备了定向运动的能力,却不具备受精能力,需要获能后才与卵子结合。这是由于精子头的外表面被一层来自精液中的糖蛋白覆盖,能阻止顶体酶释放。精子在女性生殖管道运行过程中,精子头部抑制顶体酶释放的糖蛋白可以被去除,从而使精子获得了使卵子受精的能力,这个过程称获能(capacitation)。精子在女性生殖管道内的受精能力一般可以维持1天。
2.卵子 卵子产生于卵巢。初级卵母细胞于排卵前完成第1次减数分裂,从卵巢排出的为次级卵母细胞,处于第2次减数分裂中期,进入并停留在输卵管壶腹部。当与精子相遇,在精子穿入的激发下,完成第2次减数分裂,形成成熟的卵细胞。若未受精,则在排卵后12~24小时退化。

精子与卵子发生
(二)受精
受精(fertilization)是精子进入卵子形成受精卵的过程。受精一般发生在输卵管壶腹部。应用避孕套、输卵管粘堵或输精管结扎等措施,可以阻止精子与卵子相遇,从而阻止受精,达到避孕的目的。
1.受精过程 当获能的精子与卵子相遇时,精子顶体的外膜与精子的细胞膜融合,形成许多小孔,顶体酶逐渐释放出来。精子释放顶体酶的这个过程,称为顶体反应(acrosome reaction)。释放出的顶体酶溶解卵母细胞局部的放射冠和透明带,精子头部的细胞膜与卵细胞膜融合,精子钻入卵细胞。此时,卵子浅层内的皮质颗粒释放溶酶体酶,使透明带的结构发生改变,不能再与其他精子结合,以阻止其他精子穿越透明带,此过程称为透明带反应(zona reaction)。这一反应防止了多精受精的发生,保证了人类为单精受精。
精子进入卵子后,次级卵母细胞很快完成第二次减数分裂,形成一个成熟的卵细胞并排出第二极体,卵细胞核形成雌原核,精子的细胞核膨大形成雄原核。随即雌原核和雄原核相互靠近,核膜消失,两原核融合,形成二倍体的受精卵(fertilized ovum),又称合子(zygote),受精过程完成。

精子穿入卵细胞的过程示意图
2.受精的条件 发育正常并已获能的精子与发育正常的卵细胞在限定的时间相遇是受精的基本条件。排卵后12-24小时,卵细胞便失去受精能力,如果精子进入女性生殖管道后24小时内未与卵细胞相遇,也会丧失受精能力。此外,精液中精子的数量和质量必须正常。正常男性每次射出的精液量平均为2~6ml,每毫升含6000万到1亿个精子,如果每毫升精液所含精子数目太少、精子的活动力太弱或畸形精子数量太多,均不易受精。正常受精是在女性生殖管道内进行,要达到受精成功,结构与功能健全的配子和生殖管道的适宜环境至关重要。若女性或男性的生殖管道由于炎症等因素而堵塞,精子与卵子不能相遇,则受精不能完成。
3.受精的意义 受精是两性生殖细胞相互融合和相互激活的过程,是新个体发生的起点。精子与卵子结合后,受精卵恢复为二倍体核型,维持了物种的稳定性和延续性。受精决定新个体的遗传性别,核型是46,XX时为女性,核型是46,XY时则为男性。受精过程是双亲的遗传基因随机组合的过程,发育来的新个体既保持了双亲的遗传特征,又具有与亲代不完全相同的性状。
知识链接
试管婴儿
在我国经常将“体外受精和胚胎移植”(IVF-ET)叫“试管婴儿”。而事实上,体外受精是一种特殊的技术,是把卵子和精子都拿到体外来,让它们在体外人工控制的环境中完成受精过程,然后把早期胚胎移植到女性的子宫中,发育诞生的婴儿。1978年英国诞生了世界第一例试管婴儿,历经近40年的发展,试管婴儿技术已日趋成熟,如今试管婴儿已经发展到第四代。第一代试管婴儿技术,主要解决因女性因素所致的不孕;第二代试管婴儿技术,主要解决因男性因素导致的不育;第三代试管婴儿技术,主要为有遗传病的父母提供生育健康孩子的机会;第四代试管婴儿技术,主要针对虽有排卵,但卵子质量不高的女性。
二、卵裂、胚泡形成与植入
(一)卵裂
受精卵由输卵管向子宫运行中,不断进行细胞有丝分裂,此过程称卵裂(cleavage),卵裂是受精结束的标志。卵裂产生的细胞称卵裂球(blastomere)。受精卵在卵裂的同时,随着输卵管平滑肌节律性的收缩,缓慢地向子宫方向运行。在卵裂的过程中,随着卵裂球数目的增多,细胞逐渐变小,到第3天时形成一个由12~16个卵裂球构成的实心胚,外观如桑葚,称为桑椹胚(morula)。
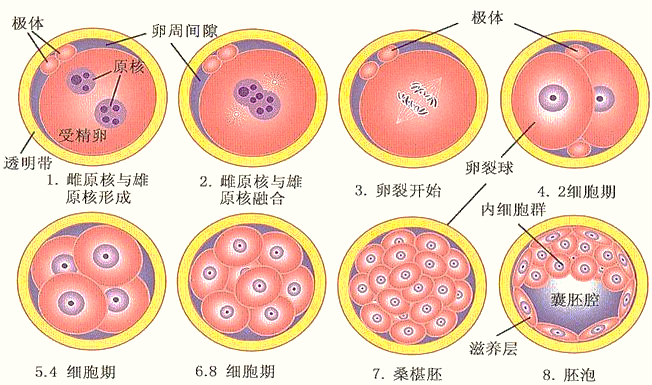
卵裂和胚泡形成示意图
(二)胚泡形成
在第4天,桑椹胚进入子宫腔,细胞继续增殖、分裂;当卵裂球数达到100个左右时,细胞间逐渐出现小的腔隙,它们最后汇合成一个大腔,桑椹胚转变为中空的胚泡(blastocyst)。胚泡中间的腔称胚泡腔,腔内充满液体;胚泡的壁由单层细胞构成,可吸收营养,称为滋养层(trophoblast)。在胚泡腔的一端有一团大而不规则形的细胞团,称内细胞群(inner cell mass)。覆盖在内细胞群表面的滋养层称极端滋养层。胚泡不断增大,透明带变薄而消失,胚泡逐渐与子宫内膜接触,植入开始。
(三)植入
胚泡逐渐埋入子宫内膜的过程称植入(implantation),又称着床(imbed)。植入约于受精后第5~6天起始,第11~12天完成。

卵巢周期、受精与胚泡的植入模式图
1.植入过程 植入时,内细胞群侧的滋养层先与子宫内膜接触,并分泌蛋白酶消化与其接触的内膜组织,胚泡则沿着被消化组织的缺口逐渐埋入内膜功能层。在植入过程中,与内膜接触的滋养层细胞迅速增殖,滋养层增厚,并分化为内、外两层。外层细胞彼此融合,细胞间界线消失,称合体滋养层(syncytiotrophoblast);内层细胞界线清楚,称细胞滋养层(cytotrophoblast)。后者的细胞通过细胞分裂使细胞数目不断增多,并补充合体滋养层。胚泡全部植入子宫内膜后,缺口修复,植入完成。
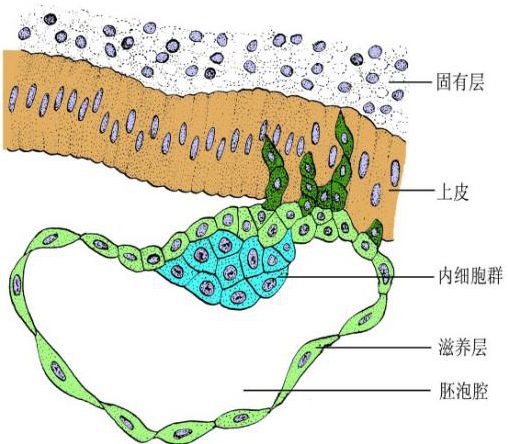
第7天
第8天

第9天
第13天
植入过程模式图
2.植入部位 胚泡的植入部位通常在子宫体和底部,最多见于后壁。若植入位于近子宫颈处,在此形成胎盘,称前置胎盘(placenta previa),分娩时胎盘可堵塞产道导致难产,或因胎盘早期剥离而引起大出血。若植入在子宫以外部位,称异位妊娠(ectopic pregnancy),常发生在输卵管,偶见于子宫阔韧带、肠系膜,甚至卵巢表面等处。异位妊娠的胚胎多因营养供应不足而早期死亡。
3.植入条件 胚泡的植入是以母体性激素的正常分泌使子宫内膜保持在分泌期为基础的,透明带消失和胚泡适时进入宫腔是植入的条件。若母体内分泌紊乱或内分泌受药物干扰,子宫内膜周期性变化则与胚泡的发育不同步,子宫内膜有炎症或有避孕环等导物,均可阻碍胚泡的植入。
4.植入后子宫内膜的变化 植入时的子宫内膜处于分泌期,植入后血液供应更丰富,腺体分泌更旺盛,基质细胞变肥大,富含糖原和脂滴,内膜进一步增厚。子宫内膜的这些变化称蜕膜反应,此时的子宫内膜称蜕膜(decidua)。依据蜕膜与胚的位置关系,将其分为三部分:基蜕膜(decidua basalis),是位居胚深部的蜕膜,参与构成胎盘的母体部分;包蜕膜(decidua capsularis),是覆盖在胚宫腔侧的蜕膜;壁蜕膜(decidua parietalis),子宫其余部份的蜕膜。
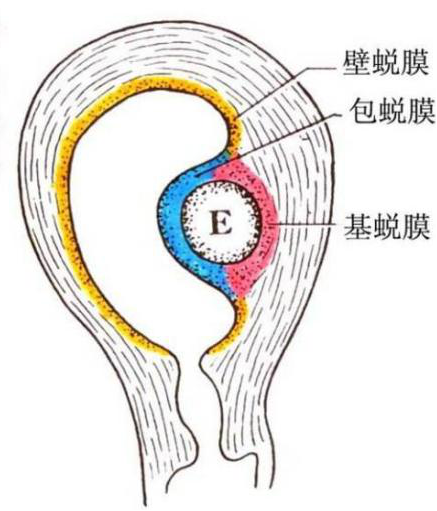
胚胎与子宫内膜的关系示意图
三、三胚层的形成与分化
(一)二胚层胚盘及相关结构的形成
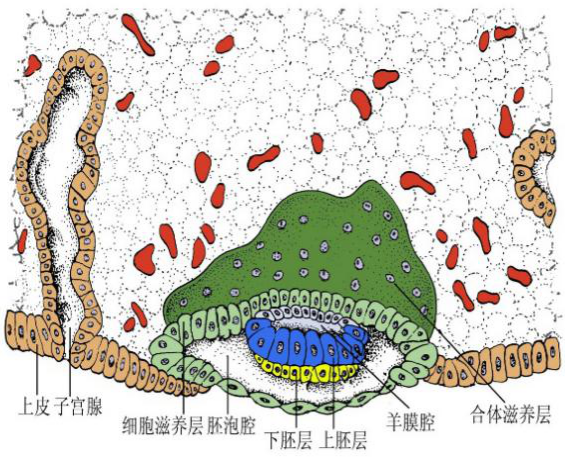
1.二胚层胚盘的形成 在第2周胚泡植入的过程中,内细胞群的细胞增殖、分化为两层细胞,邻近滋养层的一层高柱状细胞,称上胚层(epilate),靠近胚泡腔侧的一层立方细胞称下胚层(hypoblast)。上下胚层紧密相贴,逐渐形成圆盘状的胚盘(embryonic disc),又称二胚层胚盘,是胚体发生的基础。
2.羊膜腔与卵黄囊 在上胚层与滋养层之间逐渐出现一个腔隙,为羊膜腔(amniotic cavity),腔内液体为羊水(amniotic fluid)。腔隙逐渐扩大,被推向滋养层的一层上胚层细胞形成羊膜(amnion);羊膜包绕羊膜腔形成的囊,称羊膜囊(amniotic sac)。下胚层周边的细胞向腹侧生长、延伸,也形成一个由单层扁平细胞围成的囊,称卵黄囊(yolk sac)。这样,上胚层构成了羊膜腔的底,下胚层构成了卵黄囊的顶。
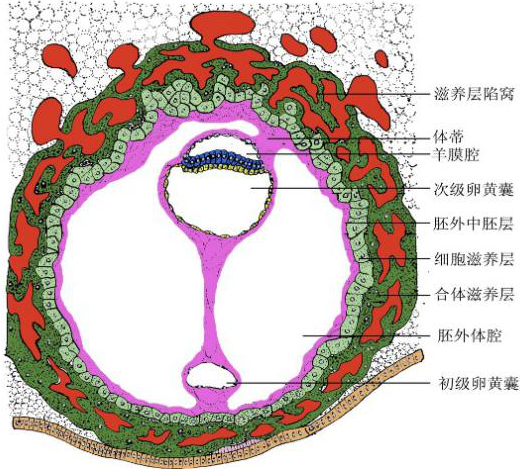
3.胚外中胚层形成 随着两胚层胚盘以及羊膜腔、卵黄囊的形成,胚泡腔内出现松散分布的星状细胞和细胞外基质,充满胚泡腔,形成胚外中胚层(extraembryonic mesoderm)。继而细胞间出现腔隙,随着腔隙逐渐汇合增大,在胚外中胚层内形成一个大腔,称胚外体腔。胚外中胚层则分别附着于滋养层内面及卵黄囊和羊膜的外面。随着胚外体腔的扩大,仅有少部分胚外中胚层连于胚盘尾端与滋养层之间,该部分胚外中胚层称体蒂(body stalk),体蒂将发育成脐带的主要部分。

第3周初胚的立体模式图
(二)三胚层胚盘及相关结构的形成
1.原条与原结的形成 人胚发育至第3周初,胚盘上胚层细胞增殖,由胚盘两侧向尾端中线迁移,集中形成一条细胞索,称为原条(primitive streak)。原条所在的一端为胚体的尾端,此时的胚盘可区分头、尾和左右两侧。原条的背侧中央出现一条浅沟,称为原沟(primary groove);原条的头端略膨大,称为原结(primitive node)。原结中心出现浅凹,称为原凹(primitive pit)。

原条及中胚层形成示意图
2.中胚层的形成 原条深部的细胞在上、下胚层之间向周边扩展迁移,一部分细胞则在上下胚层之间形成一个夹层,称胚内中胚层,即中胚层(mesoderm);一部分细胞进入下胚层并逐渐置换了下胚层细胞,形成一层新的细胞,称内胚层(endoderm)。在内胚层和中胚层出现之后,上胚层便改称外胚层(ectoderm)。于是,在第3周末,三胚层胚盘形成,三个胚层均起源于上胚层。胚盘头、尾端各有一无中胚层区域,此处内、外胚层直接相贴,分别形成口咽膜和泄殖腔膜。
3.脊索的形成 从原凹向头端增生迁移的细胞,在内、外胚层之间形成一条单独的细胞索,称脊索(notochord),它在早期胚胎起一定支架作用,并诱导后来神经管的发生。以后大部分退化消失,残存部分演化为成人椎间盘髓核。随着胚体的发育,原条逐渐向尾端退缩,最终消失。若原条细胞残留,在人体骶尾部可分化形成由多种组织构成的畸胎瘤。
(三)三胚层的分化
三胚层的分化发生于胚胎第4~8周,形成各组织和器官的原基。
1.外胚层的分化
(1)神经管的形成:脊索形成后,诱导其背侧中线的外胚层增厚呈板状,称神经板(neural plate)。神经板随脊索的生长而增长,且头侧宽于尾侧。继而神经板中央沿长轴下隐形成神经沟(neural groove),沟两侧边缘隆起称神经褶(neural fold),两侧神经褶在神经沟中段靠拢并愈合,使神经沟封闭为神经管(neural tube)。第24天时,神经管的头端和尾端仍未闭合,分别形成头端前神经孔和尾端的后神经孔。至第4周末,前、后神经孔闭合。神经管是中枢神经系统发生的原基,头端膨大发育成脑,其余部分发育成脊髓。若前、后神经孔未闭合,即可形成无脑儿和脊髓裂。
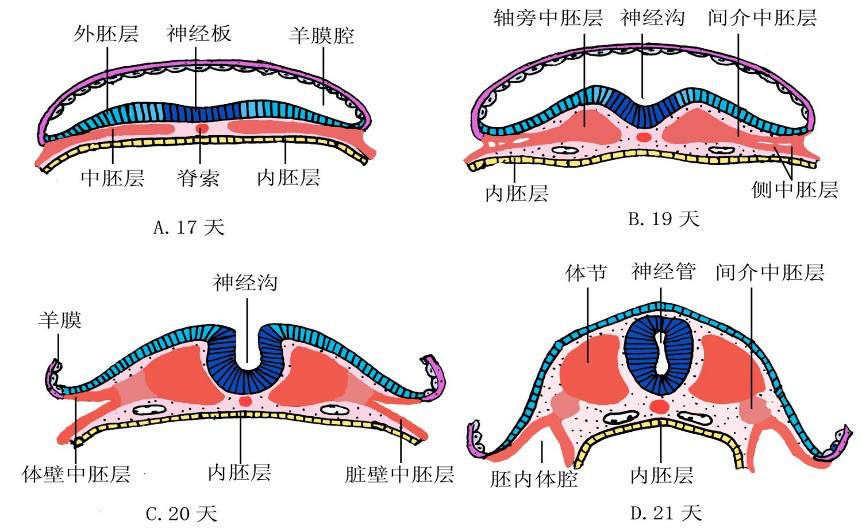
中胚层的早期分化与神经管形成示意图
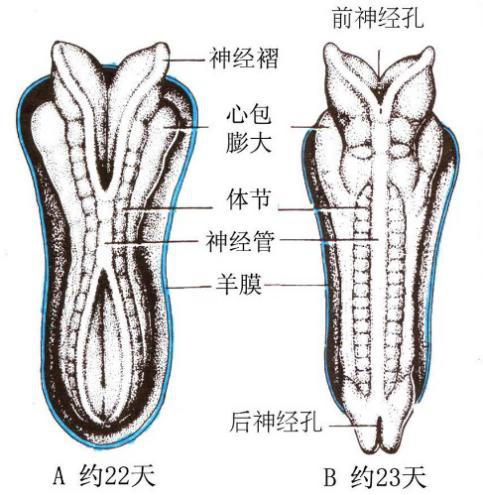
神经管形成的模式图
(2)神经嵴的形成:在神经褶愈合过程中,它的一些细胞迁移到神经管背侧成一条纵行细胞索,继而分裂为两条分别位于神经管的背外侧,称神经嵴(neural crest),是周围神经系统的原基,以后分化为脑神经节、脊神经节、内脏运动神经节和周围神经。
(3)表面外胚层的形成:神经孔闭合后,外胚层的其余部分脱离神经管,称为表面外胚层。表面外胚层将分化为皮肤的表皮及其附属器,以及牙釉质、角膜上皮、晶状体、内耳膜迷路、腺垂体、口腔和鼻腔与肛门的上皮等。
2.中胚层的分化 中胚层在脊索两旁从内侧向外侧依次分化为轴旁中胚层、间介中胚层和侧中胚层。其余散在的中胚层细胞,称为间充质(mesenchyme),将分化为结缔组织以及血管、肌组织等。脊索则大部份退化消失,仅在椎间内残留为髓核。
(1)轴旁中胚层(paraxial mesoderm):紧邻脊索两侧的中胚层细胞迅速增殖,形成一对纵行的细胞索,即轴旁中胚层。它随即裂为块状细胞团,称体节(somite)。体节左右成对,从颈部向尾依次形成,随胚龄的增长而增多,故可根据体节的数量推算早期胚龄。第5周时,体节全部形成,共约42~44对。体节将分化为皮肤的真皮、大部份中轴骨骼(如脊柱、肋骨)及骨骼肌。
(2)间介中胚层(intermediate mesoderm):位于轴旁中胚层与侧中胚层之间,将分化为泌尿生殖系统的主要器官。
(3)侧中胚层(lateral mesoderm):侧中胚层是中胚层最外侧的部份,两侧的侧中胚层在口咽膜的头侧汇合为生心区。将分化形成心脏。侧中胚层迅速裂为两层,与外胚层邻近的一层,称体壁中胚层(parietall mesoderm),将分化为胸腹部和四肢的皮肤真皮、骨骼肌和骨等;与内胚层邻近的一层,称脏壁中胚层(visceral mesoderm),覆盖于原始消化管外面,将分化为消化和呼吸系统的肌组织和结缔组织等。胚内体腔将分化为心包腔、胸膜腔和腹膜腔。
3.内胚层的分化 在胚体形成的同时,内胚层卷折形成原始消化管(primitive gut),又称原肠。其头段称前肠,尾段称后肠,与卵黄囊相连的中段称中肠。它将分化为消化管、消化腺、呼吸道和肺的上皮组织,以及中耳鼓室、甲状腺、甲状旁腺、胸腺、膀胱和阴道等的上皮组织。


胚体外形的演变和胚层分化模式图
(四)胚体外形的建立
由于胚体各部生长速度不一样,胚盘边缘向腹侧卷折,出现头褶、尾褶及左右侧褶,因此,盘状胚卷折成头大尾小的圆柱体。胚体突入羊膜腔,浸泡在羊水中,体蒂和卵黄囊在胚体腹侧合并,外包羊膜,形成原始脐带;口咽膜和泄殖腔膜分别转到胚体头、尾两端的腹侧;外胚层包于胚体外表面,内胚层卷折到胚体内,形成头、尾方向的纵管,即原始消化管,其头端由口咽膜封闭,尾端以泄殖腔膜与外界相隔,中段通过卵黄蒂与卵黄囊相连。
人胚发育至第8周末,胚体的颜面已初步形成,外表面可见眼、耳和鼻的原基,上、下肢已经形成,胚已初具人形。人体发育第3~8周胚对环境因素的作用十分敏感,某些有害因素极易通过母体影响胚胎发育,导致某些先天畸形的发生。
四、胎膜与胎盘
胎膜与胎盘对人胚体具有保护、营养、呼吸和排泄的作用,是胎儿的附属结构,并不参与胚体的形成。胎盘具有内分泌功能。胎儿娩出后,胎膜、胎盘与子宫蜕膜一起排出,总称为衣胞(afterbirth)。
(一)胎膜
胎膜(fetal membrane)包括绒毛膜、羊膜、卵黄囊、尿囊和脐带。

胎膜的演变示意图
1.绒毛膜(chorion) 由滋养层和衬于其内面的胚外中胚层组成。植入完成后,滋养层已分化为合体滋养层和细胞滋养层两层。第2周末,在滋养层的表面出现绒毛状的突起,称初级绒毛干。第3周时,胚外中胚层逐渐伸入绒毛干内,改称次级绒毛干,这时称滋养层为绒毛膜。随着胚胎的发育次级绒毛干的间充质分化为结缔组织和血管,并与胚体内的血管相连通时,形成三级绒毛干绒毛干进而发出分支,形成许多细小的绒毛。绒毛的发育使绒毛膜与子宫蜕膜接触面增大,利于胚胎与母体间的物质交换。绒毛干之间的间隙,称绒毛间隙(intervillous space),其内充满母体的血。胚胎靠绒毛汲取母血中的营养物质并排出代谢产物。
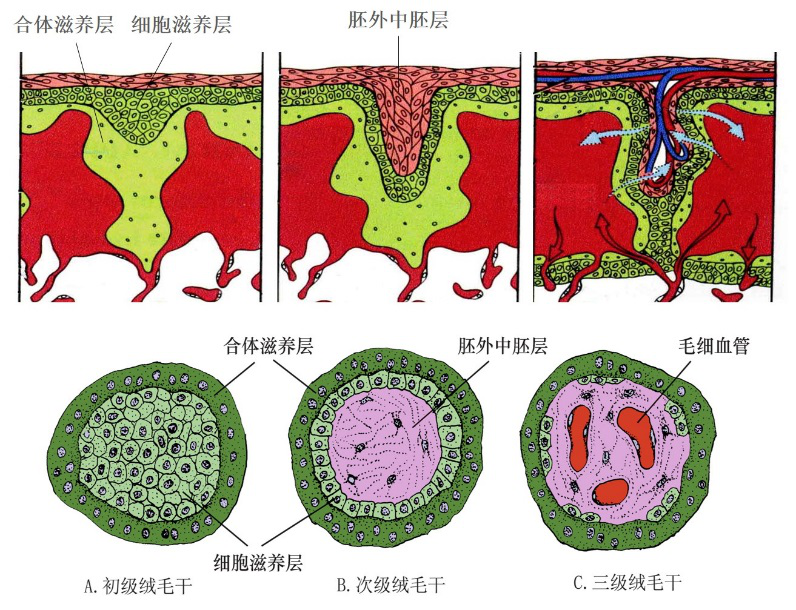
绒毛干的分化发育模式图
胚胎早期,整个绒毛膜表面的绒毛均匀分布。之后,由于包蜕膜侧的血供匮乏,绒毛逐渐退化、消失,形成表面无绒毛的平滑绒毛膜(smooth chorion),逐渐与包蜕膜融合,参与衣胞的构成;基蜕膜侧血供充足,该处绒毛反复分支,生长茂密,称丛密绒毛膜(villous chorion),它与基蜕膜组成胎盘。丛密绒毛膜内的血管通过脐带与胚体内的血管连通。随着胚胎的发育及羊膜腔的扩大,羊膜、平滑绒毛膜和包蜕膜凸向子宫腔,最终与壁蜕膜愈合,子宫腔逐渐消失。
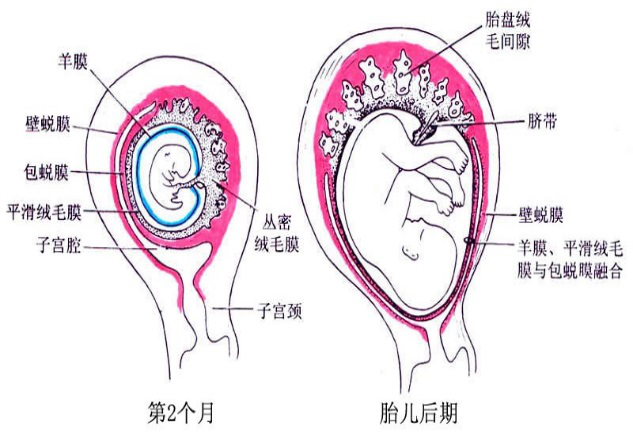
胎膜、蜕膜与胎盘模式图
绒毛膜为早期胚胎发育提供营养和氧气,并参与胎盘的构成。若供血不足,胚胎可因缺乏营养而发育迟缓或死亡。若绒毛膜过度增生,绒毛内组织变性水肿,可发生葡萄胎或绒毛膜上皮癌,对母子均会造成严重影响。
2.羊膜(amnion) 羊膜由羊膜细胞和胚外中胚层组成。羊膜为半透明薄膜,无血管,羊膜腔内充满羊水(amniotic fluid),胚胎在羊水中生长发育。随着胚体形成,羊膜腔扩大和胚体凸入羊膜腔内,羊膜遂在胚胎的腹侧包裹在体蒂表面,形成原始脐带。羊膜腔的扩大逐渐使羊膜与绒毛膜相贴,胚外体腔消失。
羊水呈黄色,弱碱性,含有脱落的上皮细胞和一些胎儿的代谢产物。羊水主要由羊膜分泌产生,又不断地被羊膜吸收和被胎儿吞饮,故羊水是不断更新的。羊膜和羊水在胚胎发育中起重要的保护作用。胚胎在羊水中可较自由的活动,有利于骨骼和肌肉的正常发育,并防止胚胎局部粘连或受外力的压迫与震荡。临产时,羊水还具扩张宫颈冲洗产道的作用。随着胚胎的长大,羊水也相应增多,分娩时约有1000~1500ml。若羊水过少(500ml以下),易发生羊膜与胎儿粘连,影响正常发育;若羊水过多(2000ml以上),也不利于胎儿正常发育。羊水量的异常与某些先天性畸形有关,穿刺抽取羊水进行细胞学、遗传学及生物化学检测,可以早期诊断某些先天性异常。
3.卵黄囊(yolk sac) 卵黄囊发生于人胚第2周,位于原始消化管腹侧,由胚外内胚层与胚外中胚层组成。人胚卵黄囊内没有卵黄物质,故不发达,人胚卵黄囊的出现只是生物进化过程的重演。人胚胎卵黄囊被包入脐带后,与原始消化管相连的卵黄蒂于第6周闭锁,卵黄囊也逐渐退化,但人类的造血干细胞和原始生殖细胞却分别来自卵黄囊的胚外中胚层和胚外内胚层。卵黄囊对胚胎的血液发生至关重要。
4.尿囊(allantois) 尿囊是从卵黄囊尾侧向体蒂内伸出的一个盲管,随着胚体的形成而开口于原始消化管尾段的腹侧,即与后来的膀胱通连。尿囊闭锁后形成膀胱至脐的脐正中韧带。人胚的气体交换和废物排泄由胎盘完成,尿囊仅为遗迹性器官,但其壁的胚外中胚层形成脐血管。
5.脐带(umbilical cord) 脐带外被羊膜,是连于胚胎脐部与胎盘间的索状结构,也是胎儿与母体间进行物质运输的通道。脐带内有2条脐动脉和1条脐静脉。脐动脉,将胚胎血液运送至胎盘绒毛内,在此与绒毛间隙内的母体血进行物质交换;脐静脉将胎盘绒毛汇集的血液送回胚胎。胎儿出生时,脐带长40~60cm ,粗1.5~2cm。若脐带过短,胎儿娩出时易引起胎盘过早剥离,造成出血过多;若脐带过长,易缠绕胎儿颈部或肢体,可致局部发育不良,甚致胎儿窒息死亡。
知识链接
脐血库(CordBlood Bank)
脐血库是脐带血造血干细胞库的简称,用来保存新生儿的脐带血,国际上也称之为脐血银行或生命银行(LIFEBANK)。脐带血中含有非常丰富的造血干细胞(HSC),是具有自我更新、高度增殖和多项分化潜能的细胞群体,在组织修复等方面发挥积极作用,可用于造血干细胞移植,治疗血液系统、免疫系统,以及遗传代谢性等疾病。因此,脐带血已成为造血干细胞的重要来源,已经被广泛地应用于临床,是宝贵的人类生物资源。
(二)胎盘
1.胎盘的结构 胎盘(placenta)是由胎儿的丛密绒毛膜与母体的基蜕膜共同组成的圆盘形结构。足月胎儿的胎盘重约500g,直径15~20cm,中央厚,周边薄,平均厚约2.5cm。胎盘的胎儿面光滑,表面覆有羊膜,脐带附于中央或稍偏,透过羊膜可见呈放射状走行的脐血管分支。胎盘的母体面粗糙,为剥离后的基蜕膜,可见15~30个由浅沟分隔的胎盘小叶(cytoledon)。
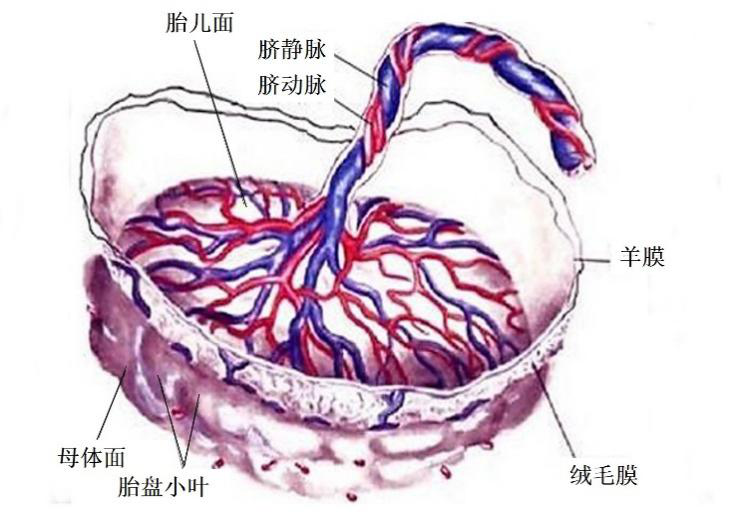
胎盘模式图
在胎盘垂直切面上,可见羊膜下方为绒毛膜的结缔组织,脐血管的分支行于其中。绒毛膜发出约40~60根绒毛干,绒毛干又发出许多细小绒毛。脐血管的分支沿绒毛干进入绒毛内,形成毛细血管。绒毛干之间为绒毛间隙,由基蜕膜构成的短隔伸入间隙内,称胎盘隔(placental septum)。胎盘隔将绒毛干分隔到胎盘小叶内,每个小叶含1~4根绒毛干。子宫螺旋动脉与子宫静脉开口于绒毛间隙,故绒毛间隙内充以母体血液,绒毛浸在母血中。

胎盘的结构与血液循环模式图
2.胎盘的血液循环和胎盘膜 胎盘内有母体和胎儿两套血液循环。母体动脉血从子宫螺旋动脉流入绒毛间隙,在此与绒毛内毛细血管的胎儿血进行物质交换后,由子宫静脉回流入母体。胎儿的静脉血经脐动脉及其分支流入绒毛毛细血管,与绒毛间隙内的母体血进行物质交换后,成为动脉血,又经脐静脉回流到胎儿。
胎儿血与母体血在胎盘内进行物质交换所通过的结构,称胎盘膜(placental membrane)或胎盘屏障(placental barrier)。早期胎盘膜由合体滋养层、细胞滋养层和基膜、薄层绒毛结缔组织及毛细血管内皮和基膜组成。发育后期,由于细胞滋养层在许多部位消失以及合体滋养层在一些部位仅为一薄层胞质,故胎盘膜变薄,胎血与母血间仅隔以绒毛毛细血管内皮和薄层合体滋养层及两者的基膜,更有利于胎血与母血间的物质交换。
3.胎盘的功能
(1)物质交换:进行物质交换是胎盘的主要功能,胎儿通过胎盘从母血中获得氧和营养等,排出代谢产物和二氧化碳。由于某些药物、病毒和激素可以透过胎盘膜影响胎儿,故孕妇用药需慎重。
(2)内分泌功能:胎盘的合体滋养层能分泌数种激素,对维持妊娠起重要作用。
1)人绒毛膜促性腺激素(human chorionic gonadotropin,HCG)的作用与黄体生成素类似,能促进母体黄体的生长发育,以维持妊娠。
2)人胎盘催乳素(human placental lactogen,HPL)能促使母体乳腺生长发育,也能促进胎儿的生长发育。
3)雌激素和孕激素将于妊娠第4月开始分泌,以后逐渐增多。母体妊娠黄体退化后,胎盘的这两种激素替代卵巢功能,继续维持妊娠。
五、双胎、多胎和联体双胎
(一)双胎
双胎(twins)又称孪生,双胎的发生率约占新生儿的1%。双胎通常有两种:双卵孪生和单卵孪生。
1.双卵孪生 一次排出两个卵子分别受精后发育为双卵孪生(dizygotic twins),占双胎的大多数。他们有各自的胎膜与胎盘,性别相同或不同,相貌和生理特性的差异如同一般兄弟姐妹,仅是同龄而已。
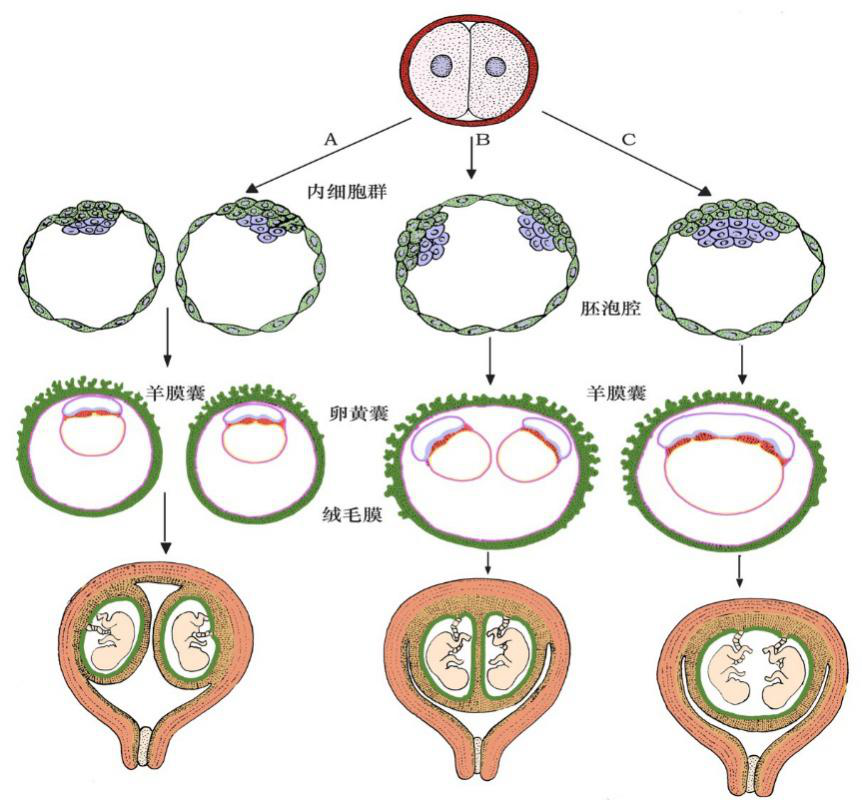
双胎形成示意图
2.单卵孪生 由一个受精卵发育为两个胚胎,故此种双胎儿的遗传基因完全一样。它们的性别一致,而且相貌和生理特征也极为相似。单卵孪生(monozygotic twins)可以是:①一个胚泡内出现两个内细胞群,各发育为一个胚胎,这类孪生儿有各自的羊膜,但共有一个绒毛膜与胎盘;②胚盘上出现两个原条与脊索;诱导形成两个神经管,发育为两个胚胎,这类挛生儿同位于一个羊膜腔内,也共有一个绒毛膜与胎盘;③卵裂球分离为两团,它们各自发育为一个完整的胚,但人的卵裂球围以透明带,卵裂球分离的可能性较小。
(二)多胎
一次娩出两个以上新生儿为多胎(multiple birth)。多胎的原因可以是单卵性、多卵性或混合性,常为混合性多胎。多胎发生率低,三胎约万分之一,四胎约百万分之一;四胎以上更为罕见,多不易存活。
(三)联体双胎
在单卵孪生中,当一个胚盘出现两个原条并分别发育为两个胚胎时,若两原条靠得较近,胚体形成时发生局部联接,称联体双胎(conjoined twins)。联体双胎有对称型和不对称型两类。对称型指两个胚胎一大一小,小者常发育不全,形成寄生胎或胎中胎。
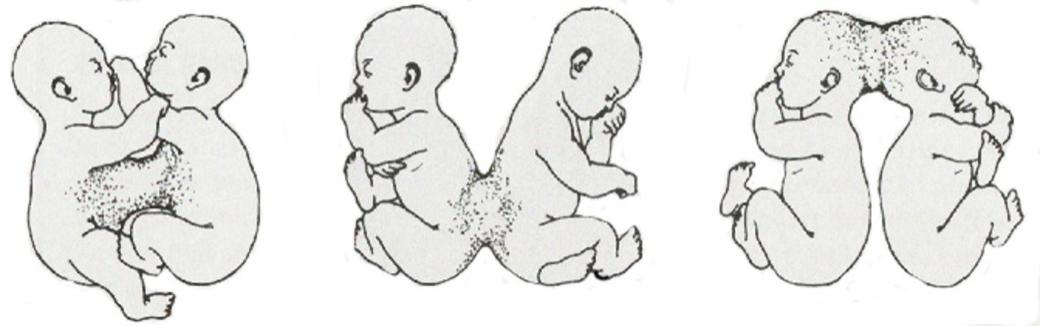
联体双胎模式图
六、先天畸形
先天畸形(congenital malformation)是指由于胚胎发育紊乱而引起的出生时就存在的形态结构异常。
(一)先天畸形的发生因素
1.遗传因素 遗传因素引起的先天畸形包括亲代畸形的血缘遗传和配子或胚体细胞的染色体畸变及基因突变。染色体畸变包括染色体数目异常和染色体结构异常,基因突变发生率虽高于染色体畸变,但致畸率远低于染色体畸变。
2.环境因素 影响胚胎发育的环境有三个方面,即母体周围的外环境、母体的内环境和胚体周围的微环境。这三个层次的环境中引起胚胎畸形的因素均称为环境致畸因子。环境致畸因子主要有五类,即生物性致畸因子、物理性致畸因子、致畸性药物、致畸性化学物质等。此外,大量吸烟、酗酒、缺氧、严重营养不良等也可致畸。
(二)胚胎发育的敏感期
胚胎发育是一个连续的过程,也具有阶段性,不同发育阶段的胚胎对致畸因子的敏感程度也不同。受致畸因子作用最易发生畸形的阶段,称为致畸敏感期。受精后1~2周,受致畸因素损伤后多致早期流产或胚胎死亡;若能存活,则说明胚未受损伤或已由未受细胞代偿而不产生畸形。胚胎发育的第3~8周时人体外形及其许多器官、系统原基发生的重要时期,该阶段胚胎细胞增生、分化活跃,细胞形态、功能演变较快,所以此阶段是受到致畸因子作用后最易发生畸形的致畸敏感期。
【案例分析】
1.正常受精部位在输卵管壶腹部。胚泡正常植入部位通常在子宫体和子宫底。植入条件包括:①母体雌激素和孕激素分泌正常②胚泡发育正常和透明带消失③胚泡准时进入子宫腔④子宫内环境正常、子宫内膜发育阶段与胚泡发育同步等。
2.受精卵在子宫以外着床称宫外孕,宫外孕常见部位输卵管,也可见于卵巢、腹腔大网膜、肠系膜、子宫阔韧带等。





